変形性膝関節症は、中高年に多く見られる関節疾患で、膝関節における軟骨のすり減りや関節、靭帯などの変性よって引き起こされます。
この病気は、日常生活での活動やスポーツのパフォーマンスに悪影響を与える可能性があります。
特に、ピラティスのような運動を指導するインストラクターにとっては、この病気を理解し、適切に対処することが重要です。
本記事では、変形性膝関節症について詳しく解説し、痛みの原因や改善方法について紹介します。
変形性膝関節症の疫学
日本の膝OAの推定患者数は約2500万人にまで達するとされており、その中で膝痛を訴える方は約800万人と言われています(参考文献1)。
日本の人口が約1億2500万人なので、6人に1人が膝OAということになります。
こう考えると、如何に膝OAの患者さんが多いのかが分かりますよね。
また、膝OAの重症度を表すKellgren-Lawrence分類というものがあります。
グレード0:正常
グレードⅠ:骨棘の可能性、関節裂隙の狭小化の疑い
グレードⅡ:明確な骨棘、関節裂隙狭小化の可能性
グレードⅢ:中等度で複数の骨棘、明確な関節裂隙狭小化、骨硬化、骨端部変形の可能性
グレードⅣ:大きな骨棘、著明な関節裂隙狭小化、高度の骨硬化、明確な骨端部変形
Kellgren J.H. Lawrence, J.S. Ann Rheum Dis. 16:494-502,1957.
傾向として、重症度が高いほど膝痛を訴える割合が高くなり、痛みそのものが変形を進行させる危険因子となっています(参考文献1)。
ただ、変形が軽度だからといって痛みが少ないというわけではないので、そこには注意が必要でしょう。
そして、膝OAを進行させる危険因子として、年齢や性別、関節アライメント、筋力低下など色々ありますが、中でも特に影響を与えるものが肥満と関節損傷です(参考文献3)。
肥満や関節損傷がある場合は、膝OAが進行しやすい、痛みを伴いやすいということを前提において運動を指導する必要があります。
運動療法の原則として、低負荷で難易度が低いものからですが、膝OAが進行しやすいことなどを踏まえると過負荷にならないように注意は払いつつ運動していく必要があるからです。
変形性膝関節症の痛み
膝OAの主症状の1つが痛みです。
そもそも、何で痛くなるのか。
軟骨がすり減っているからでも、変形しているからでもありません。
解剖学的に軟骨には侵害受容器はほぼありません。
痛みは侵害受容器に侵害刺激が加わり、それを大脳で修飾して局所に痛みとして現れます。
つまり、侵害受容器が少ない部分では疼痛も起こりにくいということ。
では、何故膝が痛くなるかと言うと、主に以下の3つが考えられます。
・関節内圧の亢進
・滑膜の炎症
・神経由来の疼痛
関節内圧の亢進
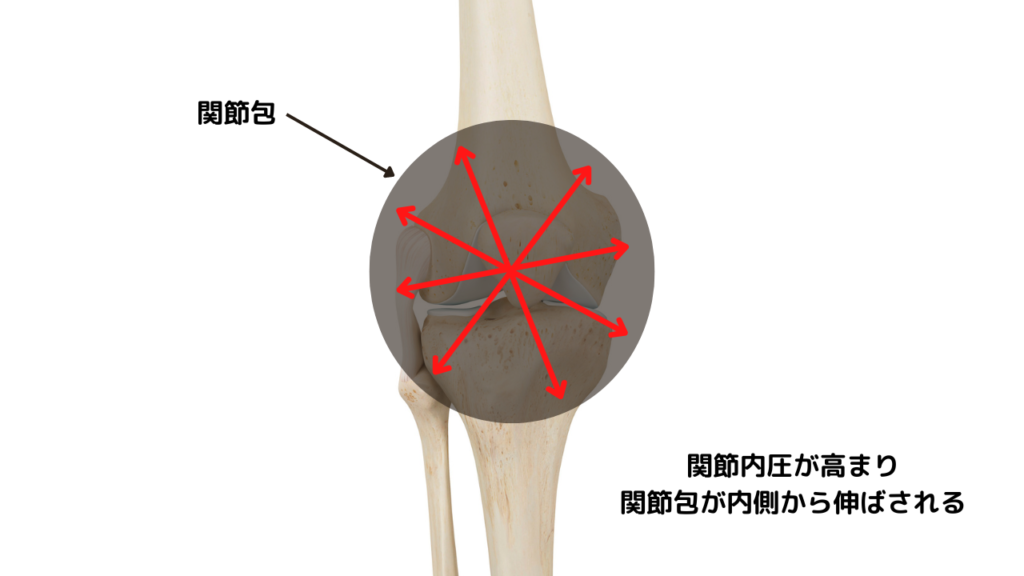
関節内圧とは名前の通りで、関節の中の圧力を指します。
関節の周りは関節包という袋状の組織で覆われており、その内部は滑液という液体で満たされています。
膝関節も例外ではなく、関節包で覆われており、膝関節運動によって関節内圧が高まったり低くなったり変動します。
関節包は侵害受容器を含むため、例えば、関節内圧が高まると関節包は内側から伸張されるため疼痛が起こる可能性があります。
基本的には、安定した締まりの肢位(Closed Pack Position:CPP)で関節内圧は高くなり、動きやすい緩みの肢位(Loosed Pack Position:LPP)で関節内圧は低くなります。
膝関節に限って言うと、CPP、LPPは以下の通りになります。
膝OAは慢性的な変化の結果として、可動域制限や疼痛が起こっているわけですが、伸展制限がある方が多いと思います。
これは伸展位だと関節内圧が高くなって疼痛が起こりやすいため、屈曲位で代償していった結果としての変化と捉えることもできます。
滑膜の炎症
関節包の内側を滑膜、外側を繊維膜と呼びます。
上述した関節内圧の上昇によっても滑膜は刺激を受けて疼痛を引き起こす可能性があります。
それに加えて疼痛の影響として大きいのが、炎症による影響です。
炎症による疼痛の原因としては以下の4つが考えられます。
・関節内でのサイトカイン放出
・関節変形による機械的刺激の増加
・炎症による神経伸展、血管新生
・関節周囲組織への炎症の波及
膝OAでは炎症性サイトカインの産生が促通されており、侵害受容器の活性化を起こしています。
炎症性サイトカインは軟骨細胞にも影響を与え、軟骨の変性の原因の1つにもなっています。
軟骨が変性することで軟骨下骨へ影響を与え、機械的刺激が増加すると、骨芽細胞や破骨細胞が増殖し、骨棘が形成されます。
それによって、さらに機械的刺激を受けやすくなり、疼痛を起こす原因になります。
膝OAでは局所的に虚血が起こっており、血管の新生が促通されます。
これが、関節内や関節周囲への炎症の波及を進めます。
さらに、関節内への神経の伸張も促され、関節内、及び関節周囲の疼痛に対する感受性が増加した結果、疼痛を感じやすくなります。
関節内で起こった炎症は関節周囲へも徐々に波及し、関節周囲の脂肪や靭帯、筋肉なども炎症による影響を受けます。
これは慢性化すると神経の興奮閾値が低くなり、中枢神経感作を起こし慢性疼痛にも繋がります。
中枢性感作とは、簡単に言うと、本来なら痛みを感じない程度の刺激にも過剰に反応してしまい、痛みとして感じるというものです。
また、末梢神経、中枢神経ともに可塑的変化を起こすと、侵害受容性疼痛に加え、神経障害性疼痛の要素も加わり、さらに複雑な疼痛になってしまいます。
これを踏まえると、関節可動域制限があるからといって闇雲に関節運動を進めると、かえって炎症を強めてしまうリスクもあるということを頭に入れておきましょう。
神経由来の疼痛
膝周囲の感覚は以下の3つの神経によって支配されています。
・大腿神経
・閉鎖神経
・後脛骨神経
これらの神経が軟部組織による圧迫や摩擦ストレスを受けることで、血流障害や炎症を起こすと対応する部位に痛みを生じる場合があります。
上記に挙げた神経は大きく分けると膝の前方と後方を支配するものに分けられます。
大腿神経は膝の前内側と前外側の関節包へ関節枝を出しています。
大腿神経は前部と後部に分岐し、このうち後部が伏在神経へと移行し、膝の前内側の知覚を支配します。
膝の前外側は坐骨神経を構成する総腓骨神経が支配しています。
伏在神経は大内転筋と内側広筋の間にある広筋内転筋板(Hunter菅)と呼ばれる部分を通過し、縫工筋の後方を走行しています。
なので、伏在神経を評価する際は、大内転筋、内側広筋、縫工筋の3つを評価しましょう。
総腓骨神経は腓骨頭の上後方から前方へ、長腓骨筋と腓骨の間を通って走行します。
この部分は筋肉と骨の間なので、筋肉によって骨に圧迫されるためより強く圧迫されます。
正座などですぐに足が痺れるのもこの様な圧迫を受けやすい走行のせいとも言えます。
膝の後方を支配する閉鎖神経は浅枝と深枝に分岐し、このうち深枝が膝の後方を支配します。
深枝は外閉鎖筋を貫き、短内転筋との間から大内転筋の前方へ出てきます。
後脛骨神経は坐骨神経の脛骨成分を指し、膝関節へ最大の感覚供給を行っています。
後脛骨神経は半膜様筋の下を走行しており、これも総腓骨神経と同様に軟部組織と骨の間を走行しているため、圧迫を受けやすい構造です。
これらをまとめると、
大腿神経→大内転筋、内側広筋、縫工筋
総腓骨神経→長腓骨筋
後脛骨神経→半膜様筋
これらの評価をすることが神経由来の痛みを評価するポイントとなります。
変形性膝関節症の痛みの特徴
膝OAは変形が進行するにつれて、痛みが複雑化し、予測できる痛みから予測できない痛みへと変化していきます(参考文献4)。
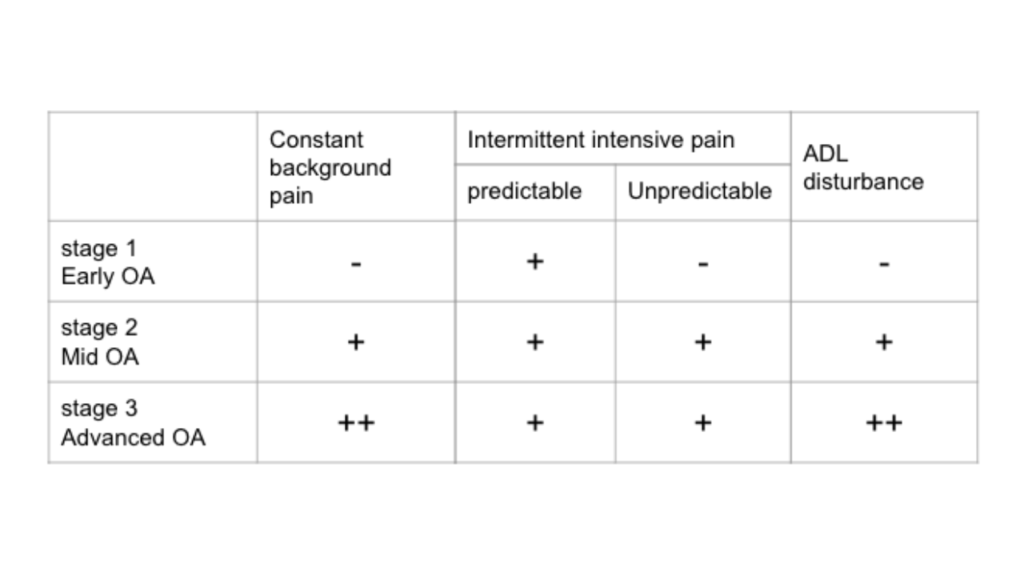
痛みは過去の経験などからの影響も受けるため、こうしたら痛いんじゃないか?とかこうすると痛くなるなど、ある程度予測できるものが多いです。
ですは、膝OAが進行すると、予測から外れた痛みが突然出現するように変化してくるため、同じ痛みでも対処しにくいので歩行など日常生活における動作にも影響が及んでくる傾向にあります。
これの1つの要因として、感作が関係しています。
感作には末梢性感作と中枢性感作があります。
末梢性感作は、炎症によって生じる痛みを引き起こす発痛物質が痛みを感知する侵害受容器を興奮させ、発火閾値が低下することで異所性放電が生じることで引き起こされます(参考文献5)。
持続的に侵害刺激を加わることで、痛みを感じるような侵害刺激がない、あるいは痛みを感じる程の刺激がなくても痛みを感じてしまう状態になってしまいます。
中枢性感作は、上述しましたが、中枢神経系における侵害受容ニューロンの正常、あるいは閾値以下の求心性入力に対する反応性の増加を指します。
侵害受容ニューロンの興奮性増大、痛みを引き起こす悪い神経回路の強化、痛みを抑制する機構が抑制されてしまうことが中枢性感作に関与しています(参考文献6)。
本来は関節や筋肉の摩擦、圧迫、伸張刺激、それに伴う炎症が主な原因ですが、それが続くことで感作を引き起こし、痛みを慢性化、より複雑化してしまうのです。
このような痛みに対しては、単純な筋肉のストレッチや筋力の強化だけでは不十分ですが、ピラティスはこのような痛みに対して相性が良いです。
その理由を後述していきます。
ピラティスが変形性膝関節症の痛みと相性が良い理由

ここまでで少し解説もしましたが、痛みは患部の刺激のみではなく、痛みに対する負の感情や過去の痛みと現在の痛みを比較してどうなのかという認知的な側面、それぞれが関わり合って痛みとして出現します。
なので、こうしても痛くない、こうやると痛いけどこれなら痛くないなど、自身の身体に対する内観力を高めるためにはピラティスが最適です。
ピラティスはどのように手足や体幹を動かすかという点も重要ですが、例えば、股関節でもお尻を意識したり、体幹でも背骨の1つ1つを意識して運動を行います。
すると、自然と自身の身体に向き合うことになるので、同じような運動をしていても効果がまるで変ってきます。
身体の中で認識しにくい部分、しやすい部分、意識してほしい部分は人によって違うので、どんな運動を選択するか、どこを意識して運動してもらうか、どのようなキューイングを出せば伝わりやすいかを考えなくてはいけないので、そこはインストラクターの腕の見せ所でしょう。
まとめ
- 日本の膝OAの推定患者数は約2500万人、その中で膝痛の訴えがあるのは約800万人
- 膝OAの重症度が高くなるほど痛みを訴える割りあいが高くなる
- 膝OAの進行に関わる因子として、特に重要なのが肥満と関節損傷
- 膝OAの痛みの主な痛みの原因は、関節内圧の亢進、滑膜の炎症、神経由来の疼痛
- CPPで関節内圧は高く、LPPで関節内圧は低くなる
- 膝周囲の感覚は大腿神経、閉鎖神経、後脛骨神経の3つが支配している
- 膝の前方は大腿神経、後方は閉鎖神経と後脛骨神経が支配する
- 膝OAは進行すると、予測できる痛みから予測できない痛みへと変化する
- 膝OAの痛みの複雑さには末梢性感作、中枢性感作が関与する
- ピラティスは内観力を高めるという点で、慢性痛との相性は良い
本記事では、膝OAの疫学から主な症状である痛みを中心に解説しました。
膝OAは慢性的な経過を辿ることから、一般的な筋肉や関節の動きからだけでは説明できない痛みがあります。
ピラティスは運動療法として有効な手段の1つではありますが、ただ実践するだけでは不十分です。
痛みの複雑さを理解し、それに対応するにはどんなことを意識して運動を指導するべきなのかを理解しておく必要があります。
膝OAという基本的な病態の理解はもちろん、関節疾患という枠組みだけに捉われずに神経系や心理面など大きな枠組みでも考えていただきたいと思います。
参考文献
1.Muraki, S. et al. Osteoarthritis and cartilage. 17.9:1137-1143,2009.
2.Kellgren J.H. Lawrence, J.S. Ann Rheum Dis. 16:494-502,1957.
3.Allen, KD. Epidemiology of osteoarthritis. Osteoarthritis and cartilage. 2021.
4.Hawker GA. et al. Osteoarthritis & Cartilage, 16, 415-422, 2008.
5.Cohen SP, & Mao, J. Bmj, 348, 2014.
6.Woolf CJ. 2011; van Griensven, H et al. 2020.









