腰椎椎間板ヘルニアは、腰痛や坐骨神経痛とよく似た症状、あるいは要因の1つとしてよく知られています。
これは、慢性的な症状なので、日常生活における姿勢や動作で何らかの負担が腰にかかっている可能性が高いため、適切な運動指導による姿勢や動きの改善が必要です。
そこで、ピラティスは椎間板ヘルニアの治療や予防に非常に効果的であることが知られています。
ピラティスインストラクターは、患者に適切な運動を教えることができるため、椎間板ヘルニアの治療や予防に欠かせない存在となっていますね!
本記事では、ピラティスに活かすための椎間板ヘルニアの病態や特徴、周囲の筋肉、関節との関係について解説していきます。
腰椎椎間板ヘルニアとは?
腰椎椎間板ヘルニアとは、椎間板の髄核や繊維輪が後方へ突出または脱出することによって、後方を通っている神経根や馬尾を圧迫して神経症状を引き起こすという疾患を指します。
腰椎全体の可動域をみると、屈曲は50°、伸展は15°となっており、伸展時は椎間関節、棘突起によって骨性に制限されるため屈曲の方が可動域が大きくなるという構造的特徴があります。
これによって、椎体後方の方が前方に比べて構造的に弱く、髄核、繊維輪の突出あるいは脱出は後方がほとんどとなっています。
また、腰椎は下位にいくほど可動性が大きいという特徴があり、L4/5、L5/S1レベルでの発症が多いとされています。

腰椎椎間板ヘルニアの症状
ヘルニアによってどうやって痛みや痺れが起こるのか、機序を理解しておくとその後の流れもスムーズです。
ヘルニアによる痛みや痺れが起こる原因としては以下の3つです。
①神経根に炎症が生じている
②対応する筋肉の感覚異常や筋力低下による、二次的な軟部組織へのストレスやアライメント異常によるストレスの結果
③ヘルニア以外に腰下肢痛を引き起こす要因がある
個人的には急性期のヘルニアの痛みは神経由来のものですが、慢性化したものは本来のヘルニアによるものとは区別して考えるべきだと思っています。
何故なら、神経は生理学的に圧迫で痛みは起こりません。
圧迫や摩擦など機械的なストレスで炎症が起こっていると、神経は痛みを感じ、急性期の痛みはこれに該当します。
なので、慢性期の痛みは上記の原因の②と③に該当します。
神経が圧迫されても何故痛みが起こらないかと言うと、本来、神経繊維は末端の受容器(筋、筋膜、腱、皮膚、靭帯、骨膜)からの情報を中枢へ伝達するための組織です。
ヘルニアの場合、末梢から中枢までの途中で圧迫が起こっているわけで、神経繊維の途中で圧迫されて痛みを感じるということは、圧迫部位から末梢へ痛みが伝達されているということです。
神経痛の一般的な発現機序としては、以下のように言われています。
痛覚繊維の生理的興奮は、その末梢の自由終末にある痛覚受容器(侵害受容器)が刺激されたときにみられる。
自由終末と脊髄を継なぐ部分からインパルスが発生することはめったにない。
痛覚受容器を介さずに神経繊維からインパルスが発生することを異所性興奮という。
異所性興奮を生じる可能性が高いのは、脱髄部および障害された末梢神経の側芽と神経腫である。
横田敏勝:臨床医のための痛みのメカニズム
例外として、異所性興奮が起こった場合は別ですが、基本的にはヘルニアによっては痛みは起こらなくて、炎症によるものが可能性としては高いです。
ヘルニアでは別に神経根が損傷されているわけではなく、圧迫されているだけです。
脊髄後根を圧迫すると神経根痛がでて、圧迫された後根の支配領域に痛みが走るとみられている。
しかし、この考えは特別な場合にしか通用しない。
たとえば、脱髄繊維を含む脊髄後根への機械刺激は神経根痛を誘発するが、正常な脊髄神経根の圧迫は痛みを生じない。
横田敏勝:臨床医のための痛みのメカニズム
神経自体が損傷していた場合はその部分が刺激されることで、神経支配領域に痛みが出現します。
本当にヘルニアによる圧迫で痛みが起こっているなら、手術で圧迫を取り除けば100%痛みは良くなるはずですが、そうならない方も多いです。
これはヘルニアが原因じゃなかったからと考える方が自然でしょう。
じゃあ何を考えないといけないかと言うと、そもそも何故ヘルニアが起きるくらい腰椎へ負担がかかったのかということ。
ヘルニアは外傷ではなく、慢性的に腰椎へ何らかの負担がかかった結果、発症します。
なので、その原因を探る必要があるということです。
神経根部に炎症が起きており、それによって痛みが出現するという説もありますが、はっきりとした根拠はないようです。
神経痛だとすると、CRPS(複雑性局所疼痛症候群)のように痛み以外の症状が強く出てもおかしくはありませんが、ヘルニアの場合CRPSのように強い灼熱感や浮腫、骨・筋肉の委縮、皮膚温度の異常、発汗異常などの症状が出ることはないですよね。
また、神経根が痛みの発信源だったとして、そこから痛み刺激が脳へ送られていたとしても、下肢の筋肉に圧痛があることはこれだけでは説明できません。
痛みを認知するのは脳なので、神経根で痛み刺激が生じていても筋肉で刺激が生じているわけではないので、筋肉に痛みを感じることは考えにくいです。
これらから、ヘルニアによる痺れ様の感覚異常や筋力低下は神経根の圧迫によってもたらされるが、腰下肢の痛みは神経由来ではなく、筋・筋膜性によるものが大きいということです。
後に解説しますが、トリガーポイントと呼ばれる侵害受容器が発痛物質によって刺激され過敏になった部分が筋・筋膜上に存在し、離れた部位に痛みを起こします。
筋膜はアナトミートレインと呼ばれる全身をつなぐいくつかのラインが構成されており、ある部分の筋膜が緊張して離れた部位の筋膜を二次的に緊張させるということもあります。
(ex.足底腱膜による腱膜の炎症、緊張が首の筋膜を緊張させる)
臨床上多いのはトリガーポイントによる筋・筋膜性の痛みです。
重要なのは以下の二点。
腰椎椎間板ヘルニアによる神経根症状

好発部位であるL4/L5、L5/S1について以下にまとめます。

ヘルニアの部位と対応した神経症状が出ているのかどうか。
ヘルニアと症状部位は一致していないのか。
もし、一致していないのであれば、筋・筋膜性の要素が含まれていることが考えられます。
ただ、この時、ヘルニアのような神経障害性疼痛と筋・筋膜性の侵害受容性疼痛は混在していることもあることに注意が必要です。
このような疼痛を混合性疼痛(mixed pain)と呼びます。
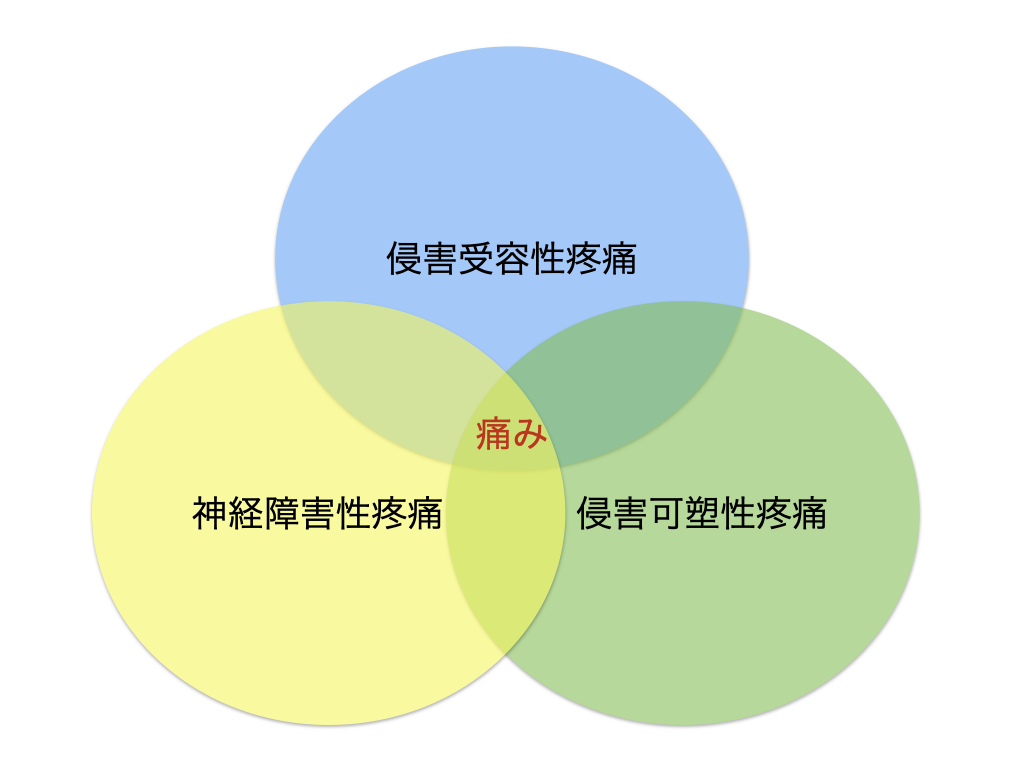
ヘルニアによる神経障害性疼痛があって、さらに、筋・筋膜や関節に由来する侵害受容性の疼痛も混合してる場合、神経障害性疼痛に対する介入と侵害受容性疼痛に対する介入の両方の視点で運動を組み立てる必要があります。
私たちが関われるのは主に侵害受容性疼痛の部分かと思うので、神経障害性疼痛による痛みと侵害受容性疼痛による痛みを分けて考えた上で、介入できる部分に適切に介入することが求められます。
腰下肢筋のトリガーポイントの分布と範囲
そもそも、トリガーポイントとは圧痛点の一種で、索状硬結と呼ばれるつまようじほどの塊が筋肉内に出現した状態を指します。
このトリガーポイントを圧迫すると筋膜を通じて離れた部位で痛みや痺れを感じることがトリガーポイントによる痛みの特徴です。
これが、腰椎椎間板ヘルニアにおける下肢の広い範囲の痛みに関連していることが多いです。
数が多いので、今回はヘルニアの方で特にトリガーポイントが発生しやすい筋肉に絞って解説します。
大腿筋膜張筋
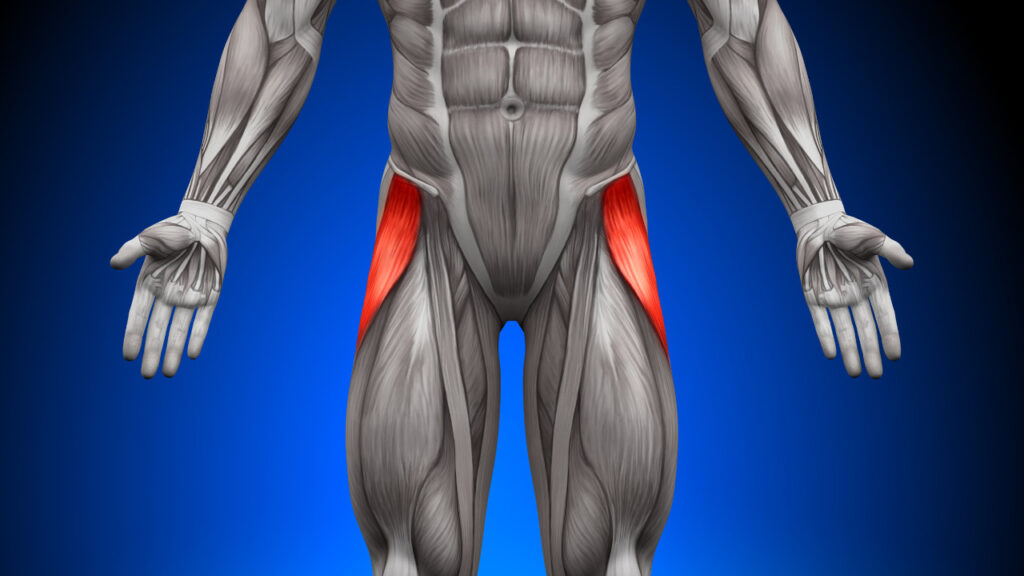
トリガーポイントは筋腹の中央辺りに出現。
関連痛は大腿外側に出現。
中殿筋
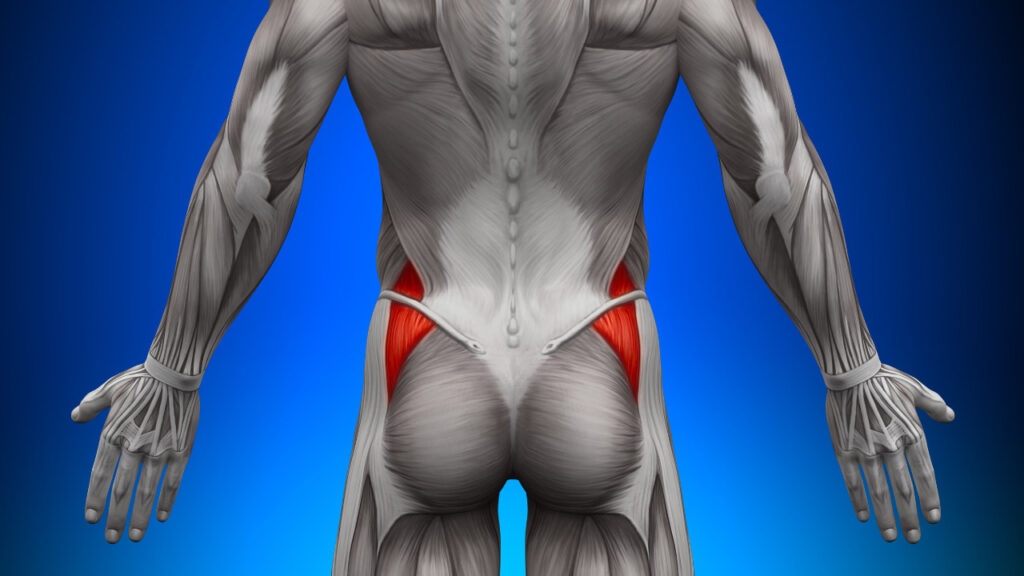
トリガーポイントは起始部の腸骨稜外側辺り、関連痛領域よりやや外側に出現。
関連痛は臀部全体の深部に出現。
小殿筋
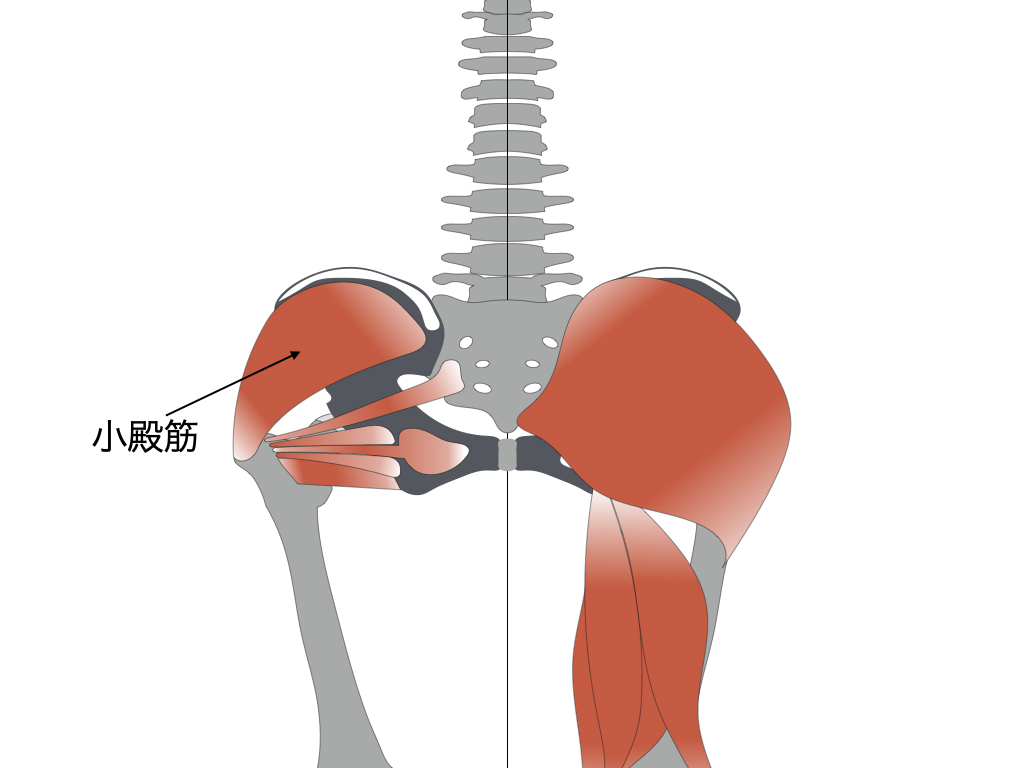
トリガーポイントは中臀筋と近い位置にあるが、小臀筋はより深部に位置するため鑑別が必要。
関連痛は臀部〜大腿後面〜下腿後面の広い範囲に出現。
大殿筋
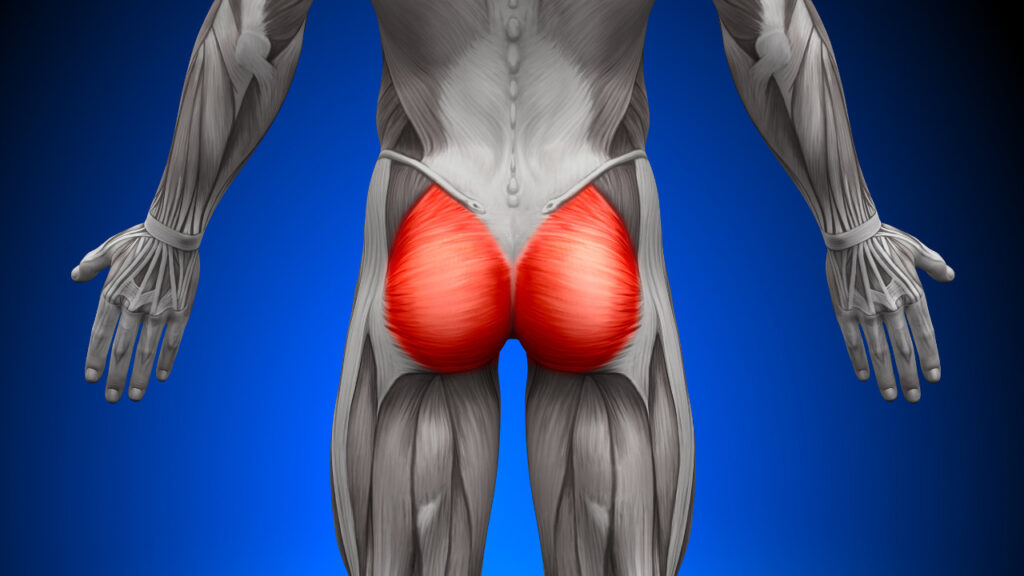
トリガーポイントは仙骨付近、坐骨結節付近に出現。
関連痛は臀部全体に出現。
大腿二頭筋
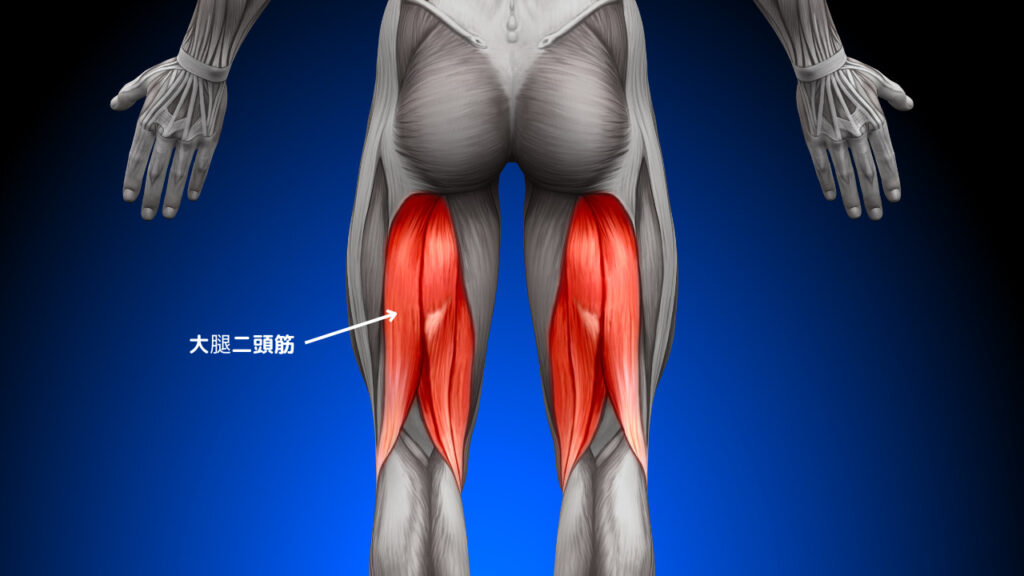
トリガーポイントは筋腹中央辺りに出現。
関連痛は大腿後面外側〜膝窩辺りに出現。
半腱様筋・半膜様筋
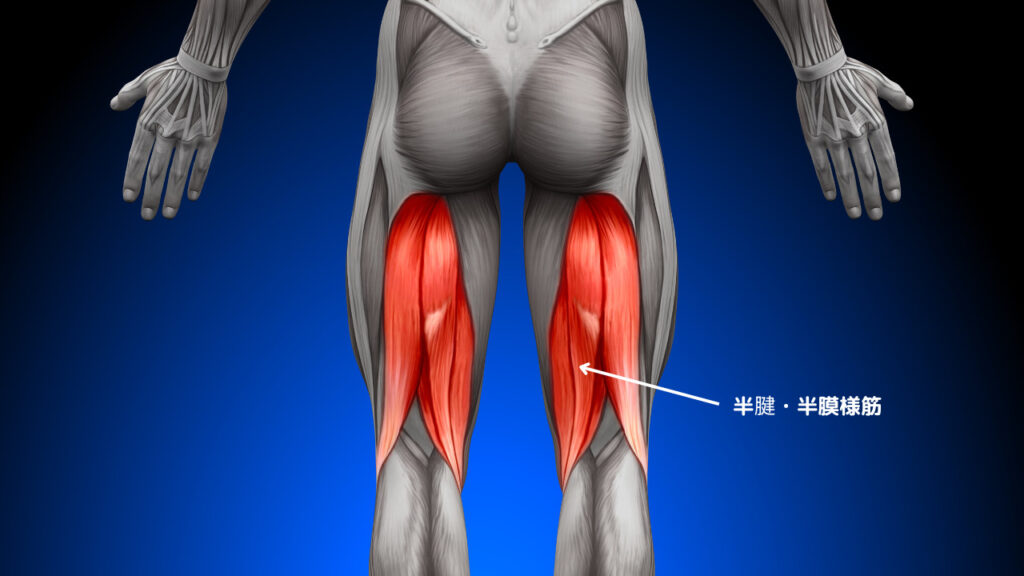
トリガーポイントは筋腹中央辺りに出現。
関連痛は臀部〜大腿後面内側〜下腿後面内側に出現。
腓腹筋
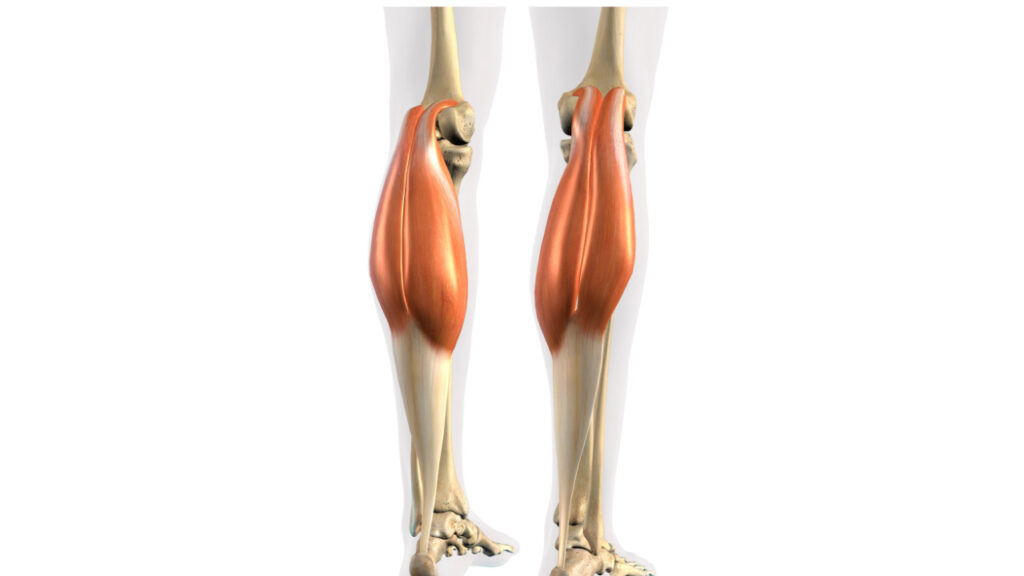
トリガーポイントは左右とも筋腹に出現。
関連痛は外側はトリガーポイント周辺に出現、内側は膝窩〜足部内側に出現。
椎間板と周囲組織の機能解剖
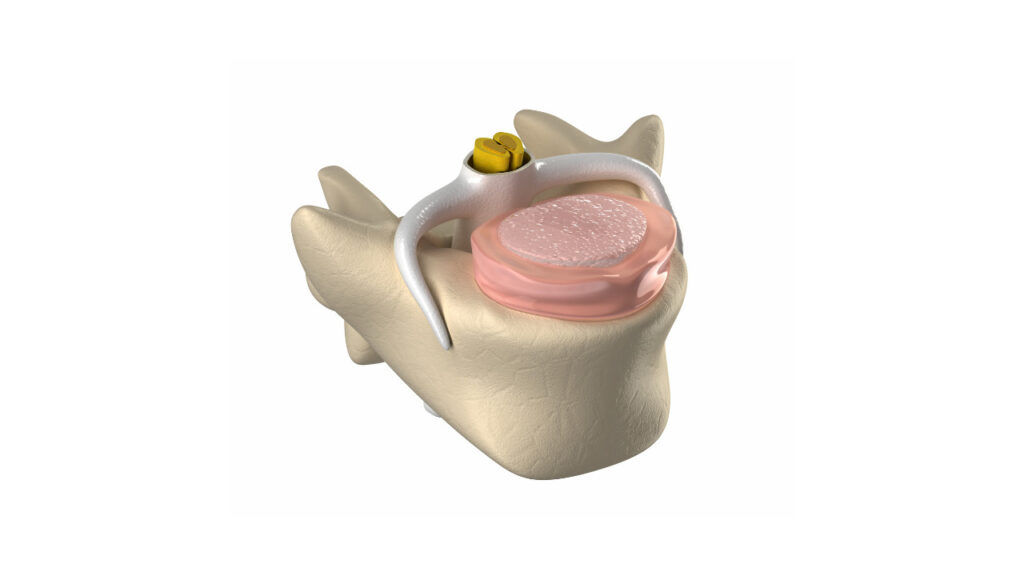
椎間板の役割としては、背骨にかかる荷重を分散してくれるというもの。
この椎間板が変性して膨隆することで、後方に存在する神経根や馬尾を圧迫してしまいます。
L2以下から脊髄から硬膜に包まれた神経根の束である馬尾へと名称が変わります。
馬尾が障害されるのか、または、それより高位で損傷されるのかで症状が変わりますのでチェックしておきましょう。
基本的にL2までは各神経がその神経に対応した椎体の下から出ています。
(ex.L1の神経根がL1椎体の下側から出ている)
L2以下では脊髄が終了して馬尾となるため、上記の法則には当てはまらなくなります。
馬尾は健常者では規則正しく並んでおり、硬膜内の前方の外側から順に高位の神経根が配置しています。
L3レベルの例で言うと、硬膜内の外側からL5、S1、S2、S3、S4、S5というように後方の内側に向かうにつれて下位の神経根になります。
L4神経根はL3椎体の下から出ているので硬膜内には含まれていないということですね。
腰椎における重要な筋肉

ここでは、腰椎にかかわる筋肉の中でも特に重要な以下の3つの筋肉について解説します。
- 多裂筋
- 脊柱起立筋
- 大腰筋
多裂筋
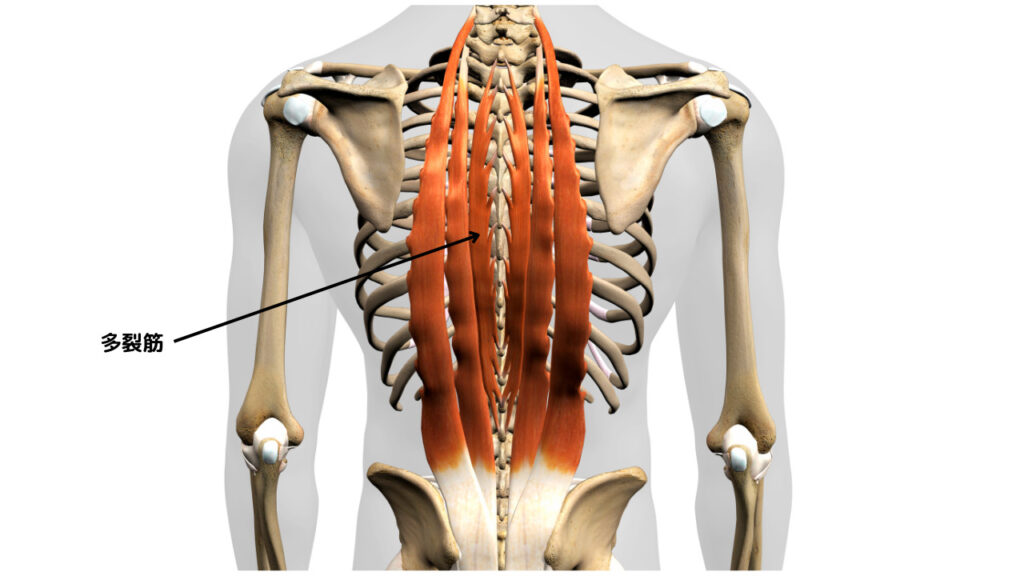
2018年のシステマティックレビューでは、ヘルニアが起こったレベルより下位の多裂筋でタイプⅠおよびタイプⅡ繊維サイズの減少、患側と健側を比較すると患側でのタイプⅠ繊維の分布が大きいとされています(参考文献2)。
このサイズの減少は筋繊維の除神経に繋がる圧迫された神経根の損傷に関連している可能性があります(参考文献3)。
要は、神経根の持続的な圧迫が原因で、その神経によって支配される筋繊維の萎縮に関与している可能性があるということ。
除神経に繋がる、ともあるので、炎症など化学的刺激による疼痛も十分起こり得ることが考えられますね。
今回の例で言うと腰部多裂筋ですが、L4レベルで考えるなら大腿四頭筋やハムストリングスなんかも神経根の持続圧迫による萎縮が起こる可能性はあります。
なので、どのレベルのヘルニアなのか、対応するレベルの筋肉の筋力低下や萎縮はあるのか、あったとしてその程度はどうなのかは評価しておくべきでしょう。
脊柱起立筋
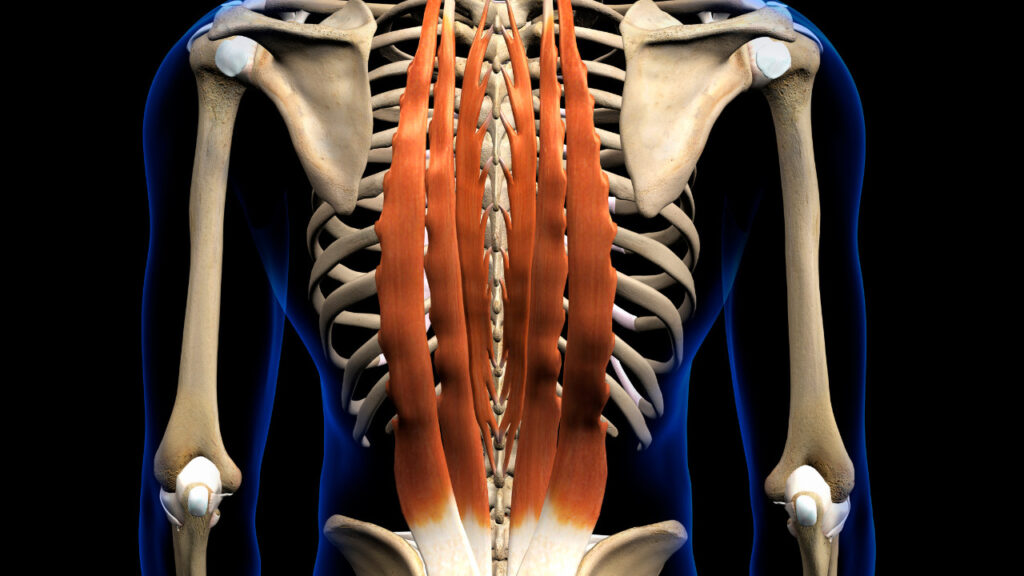
脊柱起立筋の萎縮による筋断面積の低下と脊椎病変との関連性は低いですが、高度な椎間関節変性と脊柱起立筋の脂肪浸潤の増加には関連があるとしています(参考文献4)。
椎間関節変性とヘルニアとの間に関連があるかは不明ですが、椎間関節変性やヘルニアといった椎間での異常による神経根の圧迫は脊柱起立筋と多裂筋の萎縮をもたらし、脊柱起立筋では一部が脂肪に置換されているということが言えます。
多裂筋のタイプⅠ繊維の分布が大きいのも、脊柱起立筋による姿勢制御が難しくなる分、遅筋繊維であるタイプⅠ繊維が大きくなるような代償ととっているのかもしれませんね。
大腰筋
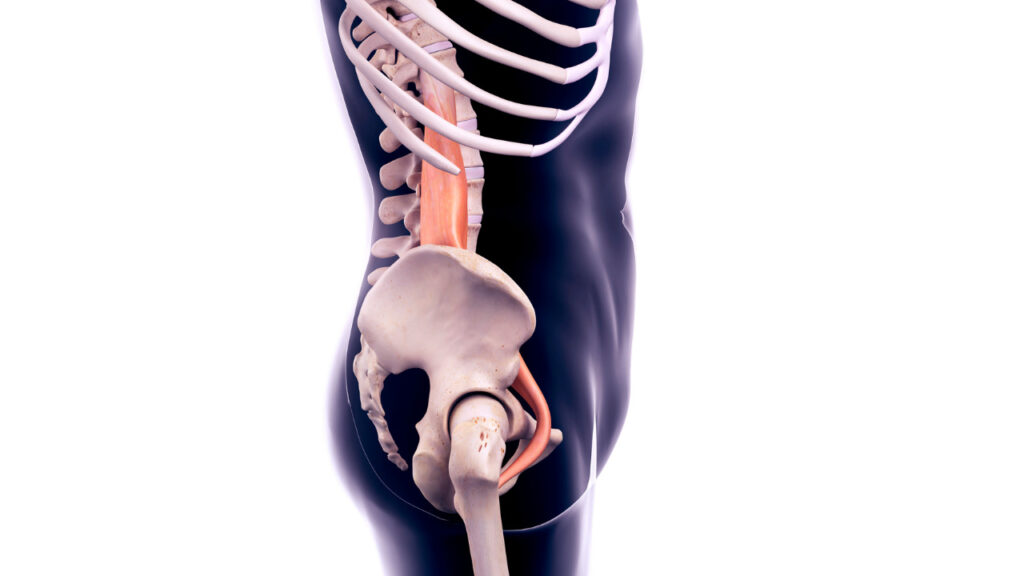
大腰筋の役割として、インナーマッスルの1つとして、関節を安定させることが挙げられます。
腰椎と股関節の安定性を高めてくれるので、アウターマッスルの大腿直筋や内転筋群、殿筋群、脊柱起立筋によって円滑な腰椎、股関節運動が行われます。
反対に大腰筋がうまく機能していないと腰椎と股関節は不安定になるので、安定性を高めるためにアウターマッスルを過剰に緊張させて代償することはよく認められます。
大腰筋の作用として、腰椎の前彎を保持することがあります。
腰椎は生理的な前彎がありますが、臨床でも腰椎が後彎している、あるいはスウェイバックで前彎ではなく伸展位になっている方って多いですよね。
大腰筋は腰椎を前彎させますが、これは腰椎が伸展位での作用です。
腰椎が屈曲位では、矢状面から見て大腰筋の停止部は回転軸の後方に位置するため、屈曲に作用することになります。
なので、腰椎の前彎を出すには、まず腰椎を伸展位にする必要があるため、多裂筋による腰椎伸展の作用がポイントになります。
このような解剖学的な走行を見ることで見えてくることもありますね!
腰痛と姿勢の関係

ある研究では、ヘルニアによる腰痛は腰椎前彎の減少と関係があると報告しています(参考文献5)。
腰痛と姿勢は関係のないという報告も多くありますし、僕も姿勢ばかりに固執するのは違うかなとは思います。
ですが、痛みの出現する動作パターンや運動のエラーパターンと関連付けて、痛みの強さや回復過程を本人と共有するためにも有効だと思っています。
例えば、体幹の前屈時に疼痛が出現する場合が多いかと思いますが、腰椎前彎-後彎の動きを学習し、前彎を保持しつつ前屈してもらった時の痛みの違いを認知してもらうことは、ヘルニアのような慢性的な疾患には重要です。
また、股関節との関連もあり、股関節の可動域制限が腰椎の過剰な可動性を代償的に起こし、それによって腰椎に負担がかかってしまうということもあります。
全身の関節で見ると、腰椎は安定性が高いスタビリティ関節、股関節は動きが大きいモビリティ関節です。
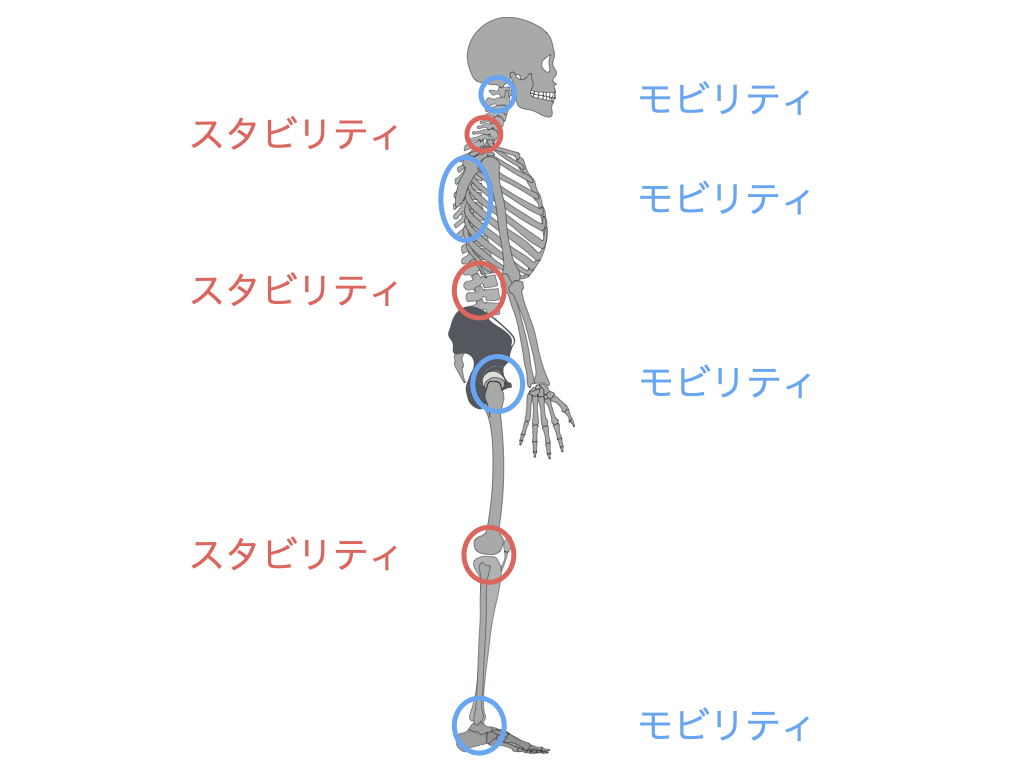
ヘルニアに限局しているわけではないですが、腰痛と股関節について書かれた論文があります。
そこでは、以下のようなことが言われています。
・股関節の回旋可動域の非対称性が多い
Reiman P M,2009
・股関節内外旋の可動域が制限されていることが多い
・外旋より内旋可動域の制限が大きい
なので、OberテストやThomasテストなど股関節の整形外科テストを用いつつ、股関節の可動域を左右で測定がポイントです。
この時、必ず左右で測定することがポイントで、可動域だけではなく、測定時の体幹や骨盤などの代償動作にも着目します。
特にヘルニアの場合は腰椎後彎の代償動作があれば、股関節の可動域制限との関連に直接関係するため重要となります。
まとめ
- 腰椎椎間板ヘルニアとは、椎間板の髄核や繊維輪が後方へ突出または脱出することによって、後方を通っている神経根や馬尾を圧迫して神経症状を引き起こすという疾患を指す
- 腰椎は下位にいくほど可動性が大きく、L4/5、L5/S1レベルでの発症が多い
- ヘルニアによる症状が起こる原因は、神経根に炎症が生じている、対応する筋肉の感覚異常や筋力低下による二次的な軟部組織へのストレスやアライメント異常によるストレスの結果、ヘルニア以外に腰下肢痛を引き起こす要因があることの3つ
- ヘルニアによる神経圧迫=神経症状というのは間違いで、長期間の圧迫や摩擦ストレスによる炎症が問題
- ヘルニアがある部位の神経と症状が一致しているのかが重要
- 神経由来の神経障害性疼痛と筋・筋膜由来の侵害受容性疼痛が混在している可能性がある
- 下肢の筋肉のトリガーポイントにより、腰や下肢にヘルニアと同様の症状を起こす場合がある
- 神経根の持続圧迫で多裂筋の筋萎縮が起こる可能性がある
- 大腰筋は腰椎の前彎を保持するため、後彎を制動するためにも重要
- ヘルニアと腰椎前彎減少や股関節の可動域制限との関連が考えられる
腰椎椎間板ヘルニアは、腰部の神経障害による痛みや痺れが主症状ですが、症状がヘルニアによって起こっているのか、それ以外の筋・筋膜やトリガーポイント、坐骨神経痛などによるものなのか判別することが重要です。
そのためにも、ヘルニアの基本的な病態や特徴、周囲の関節や筋肉との関連を把握しておくことが求められます。
重度の場合は、ピラティスをはじめ運動療法で全てを解決するのは難しいですが、軽度の症状であれば、運動療法で痛みを和らげることも十分可能です。
そもそも、ピラティスで解決できる範囲の症状なのかどうかを見極める目も養っていく必要がありますね。
参考文献
1.横田敏勝:臨床医のための痛みのメカニズム. 南江堂. 1997年.
2.Jeffrey R Cooley et al : Relationships between paraspinal muscle morphology and neurocompressive conditions of the lumbar spine: a systematic review with meta-analysis. BMC Muscloskelet Disord. 2018;19:351.
3.M Mattila et al : The multifidus muscle in patients with lumbar disc herniation. A histochemical and morphometric analysis of intraoperative biopsies. Spine. 1986;11(7):732-8.
4.Leonid Kalichman et al : Facet joint osteoarthritis and low back pain in the community-based population. Spine. 2008;33(23):2560-5.
5.Chun W S et al : The relationships between low back pain and lumbar lordosis: a systematic review and meta-analysis. Spine J. 2017;17(8):1180-1191.
6.Reiman P M et al : The hips influence on low back pain: a distal link to a proximal problem. J Sport Rehabil. 2009;18(1):24-32.









